Einführung
Warum Untersuchung des Abdomens?
Es gibt sehr viele verschiedene Erkrankungen, die sich durch abdominelle Schmerzen manifestieren. Durch eine gute körperliche Untersuchung können die Differenzialdiagnosen eingegrenzt werden und eine entsprechende weiterführende Diagnostik veranlasst werden.
Wichtige Krankheitsbilder sind dabei unter anderem die Cholezystitis (v. a. rechter Oberbauch), die Gastritis (v. a. linker Oberbauch), die Appendizitis (v. a. rechter Unterbauch) und die Divertikulitis (v. a. linker Unterbauch). Diffuse Schmerzen verursachen beispielsweise ein Ileus, eine Peritonitis, eine Pankreatitis oder eine Aortendissektion.
Die klinische Untersuchung hilft Ihnen, Pathologien zu detektieren und Ihre differenzialdiagnostischen Überlegungen zu ergänzen und einzugrenzen.
Varianten und Fehler: Die hier beschriebenen und gezeigten Untersuchungstechniken zeigen häufig nur eine mögliche Variante zum Vorgehen. Abweichende Techniken können ebenfalls zielführend sein. Etwaige Fehler bitten wir Sie gerne an uns rückzumelden.
Autor*innen: Ludger Keßel, Bert Huenges, Irmgard Streitlein-Böhme

Die Studierenden lernen bis zum 1. Semester des 2. Studienabschnitts:
– die Untersuchung des Abdomens (Inspektion, Auskultation, Palpation und Perkussion) sowie die Untersuchung von Leber, Milz und Nieren.
– die Lagebeziehungen der Organe des Abdomens zu kennen.
– Normalbefunde zu erkennen.
– die erhobenen Befunde unter Verwendung des Statusbogens zu dokumentieren
– Sorgen Sie für eine ruhige und vertrauensvolle Atmosphäre.
– Bitten Sie den*die Patient*in, den Oberkörper frei zu machen und sich auf die Liege zu legen.
– Achten Sie darauf, dass die Bauchdecke des*der Patient*in entspannt ist (Oberkörper leicht erhöht), da Sie sonst die entscheidenden Strukturen nicht tasten können. Die Harnblase sollte entleert sein. Die untersuchende Person steht rechts von dem*der Patient*in.
– Achten Sie darauf, dass Sie mit warmen Händen untersuchen.
– Die Reihenfolge der Untersuchungs ist beim Abdomen besonders wichtig: Der Inspektion folgt direkt die Auskultation, erst dann gehen Sie zur Perkussion über. Eine oberflächliche Palpation geht der tiefen Palpation voraus.
– Beginnen Sie jeden Untersuchungsschritt in Bereichen, in denen der*die Patient*in keine Beschwerden angibt. Schmerzhafte Areale untersuchen Sie zuletzt!
Unter dem Reiter Dokumentation erhalten Sie bei den einzelnen Untersuchungsschritten (Inspektion, Palpation, etc.) Hinweise und Beispiele zu deren Dokumentation.
Lernen Sie, normale und pathologische Untersuchungsbefunde zu dokumentieren.
Des weiteren erhalten Sie einen Einblick in Befunde möglicher Erkrankungen der einzelnen Organsysteme bzw. Regionen.
Inspektion

Der*Die Patient*in liegt entspannt auf dem Rücken, die Arme seitlich am Körper. Bitten Sie den*die Patient*in, den Bauch bis zu den Leisten freizumachen.
– Wie ist die Kontur des Abdomens (z. B. flach, eingefallen, gewölbt, gebläht)?
– Gibt es Asymmetrien, Narben, dilatierte Venen, Striae, Exantheme?
– Sehen Sie Peristaltik oder die Pulsation der Aorta durch die Bauchdecke?
– Gibt es Vorwölbungen?
– Wie sieht der Bauchnabel aus?
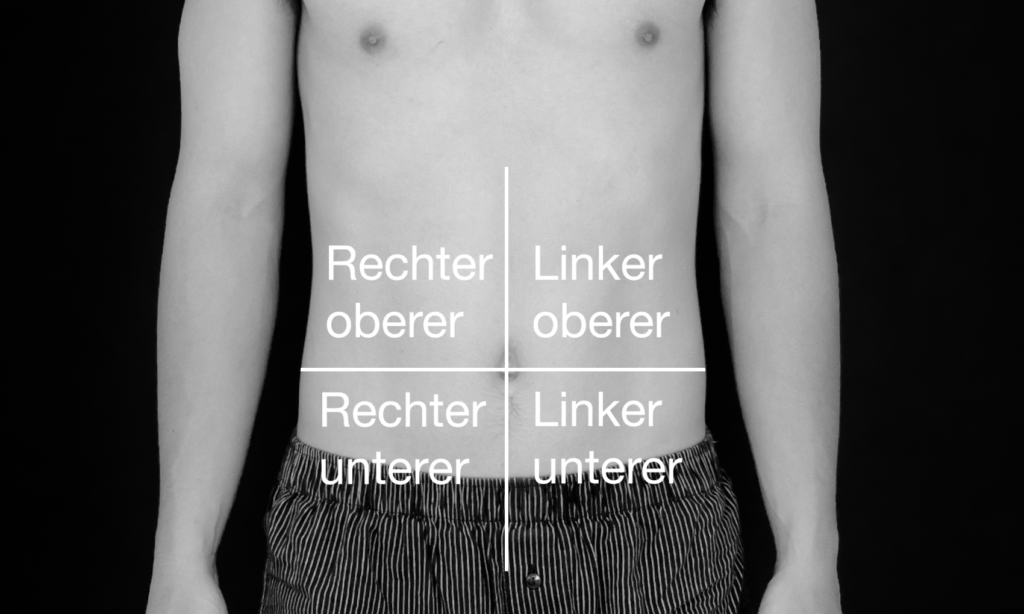
Das Abdomen wird zur besseren Übersicht in vier Quadranten eingeteilt: rechts oben und unten sowie links oben und unten. Behalten Sie diese Einteilung während Ihrer Untersuchung immer im Kopf und untersuchen Sie stets in allen vier Quadranten.
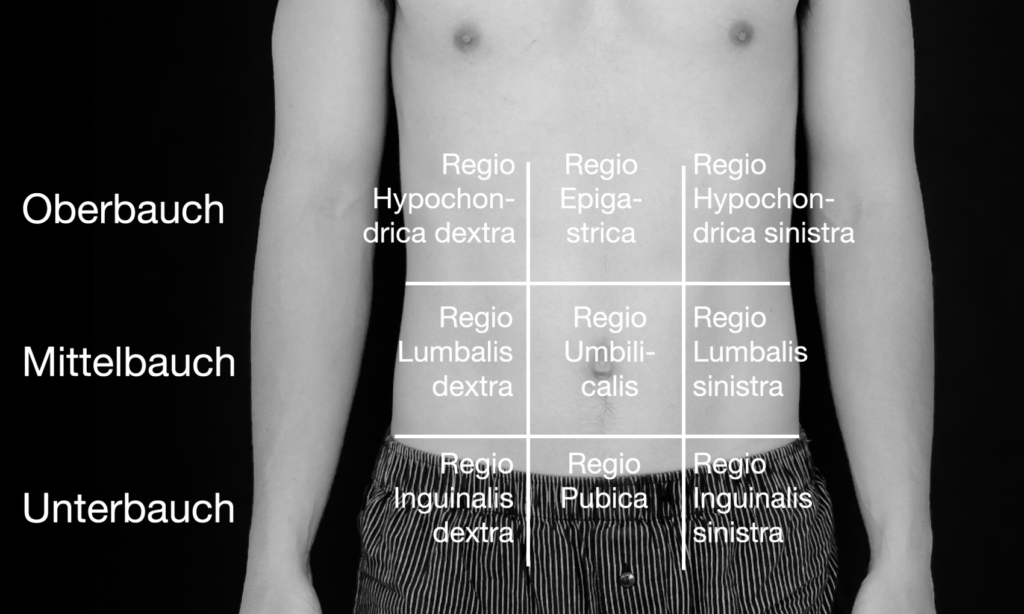
Zusätzlich gibt es die Einteilung nach anatomischen Strukturen in neun verschiedene Regionen.
Bereits die Inspektion des Abdomens liefert Hinweise auf mögliche Erkrankungen oder stattgefundene Operationen.
Hier sehen Sie nochmals einige Befunde, die Ihnen bei der Inspektion begegnen können. Achten Sie auf das Hautkolorit, also die Farbe der Bauchhaut à eine gelbe Verfärbung wird z. B. als Ikterus bezeichnet und deutet auf eine Erhöhung des Bilirubins hin.
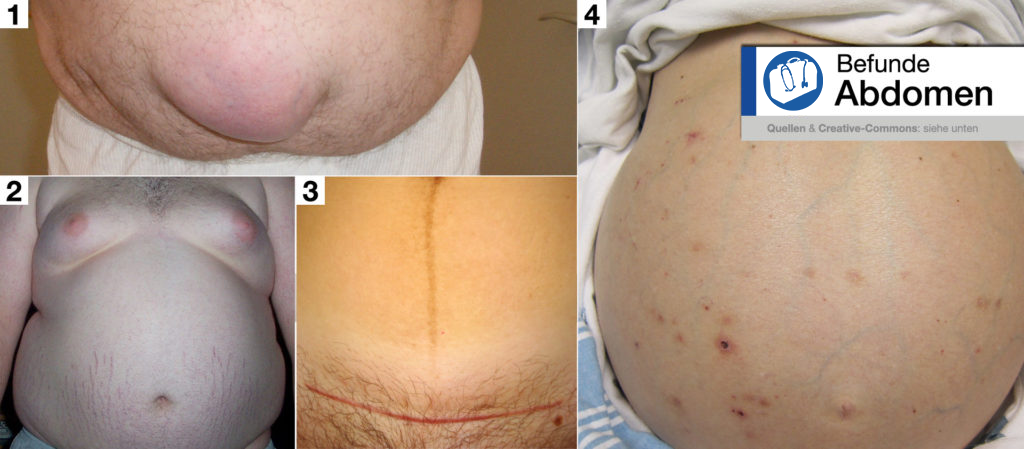
Befunde Abdomen: [1] große Umbilikalhernie, [2] Stammfettsucht, [3] Z. n. Kaiserschnitt und Linea nigra, [4] Leberversagen mit aufgetriebenem Abdomen und Venenzeichnung

Folgende Beispiele unterstützen Sie bei der systematischen Dokumentation Ihrer Befunde.
Normalbefund
“Unauffälliges Abdomen. Keine Entzündungszeichen, keine Narben, keine Striae. Vereinzelt Muttermale. Normales Hautkolorit, normale, spärliche Behaarung.”
Deskriptive und pathologische Befunde
Narben:
– “Appendektomie Narbe von 5 cm Länge im rechten unteren Quadranten.”
– “Vier kleinere Narben von 1-2 cm Länge im rechten oberen Quadranten bei Zustand nach Cholestzystektomie.”
– “Etwa 6 cm lange Narbe in der linken Leistenregion bei Zustand nach Leistenhernien-OP.”
Hernien:
– “Nabelhernie von 2 cm Durchmesser.”
– “Rektusdiastase (Auseinanderweichen der geraden Bauchmuskeln) von ca. 20 cm Länge; 8 cm über dem Bauchnabel beginnend.”
– “Nicht schmerzhafte Leistenhernie rechts. Deutliche Vorwölbung bei Pressen oder Husten.”
Hautveränderungen, Behaarung:
– “Physiologische Striae gravidarum bei Zustand nach Schwangerschaft.”
– “Diffuse, periumbilicale Venenzeichnung.”
– “Blasses Hautkolorit, ausgeprägte Bauchbehaarung.”
– “Blasses Hautkolorit, diverse Teleangiektasien (Erweiterungen kleiner, oberflächlicher Gefäße), Bauchglatze.” → Befund vereinbar mit einer fortgeschrittenen Leberschädigung
Auskultation
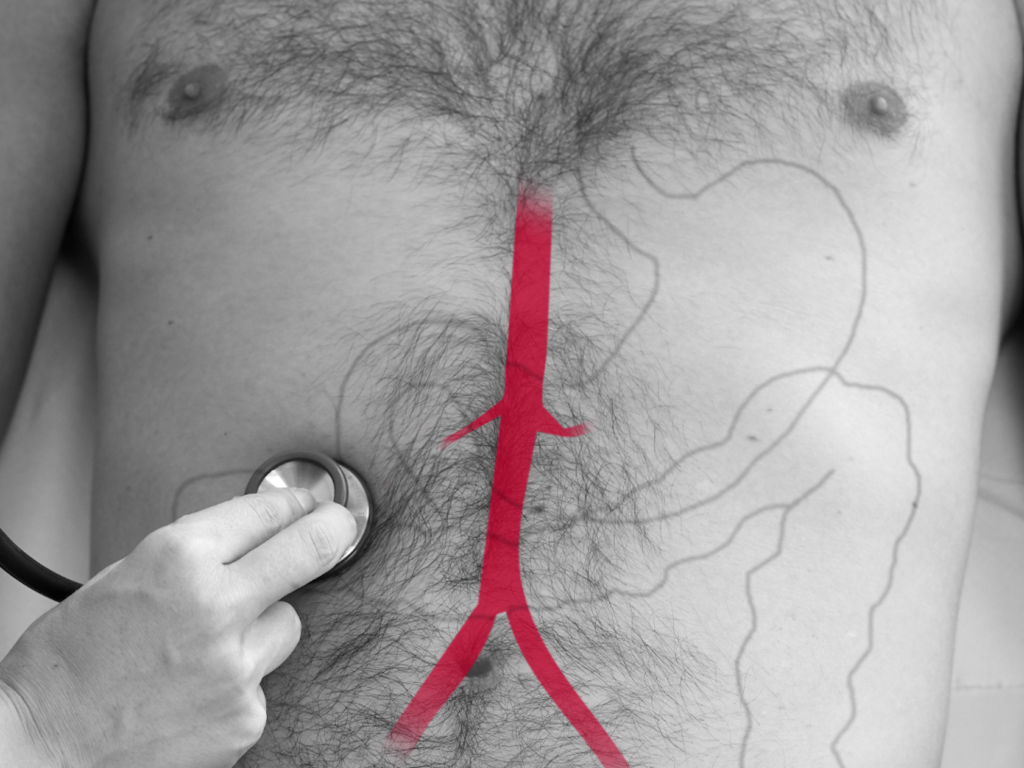
Auskultieren Sie die vier Quadranten des Abdomens
– Sind die Darmgeräusche regelrecht, leise oder laut, vermindert oder gesteigert?
– Sind sie gleichmäßig verteilt?
Auskultieren Sie bei Verdacht auf fehlende Darmgeräusche 3 Minuten lang!

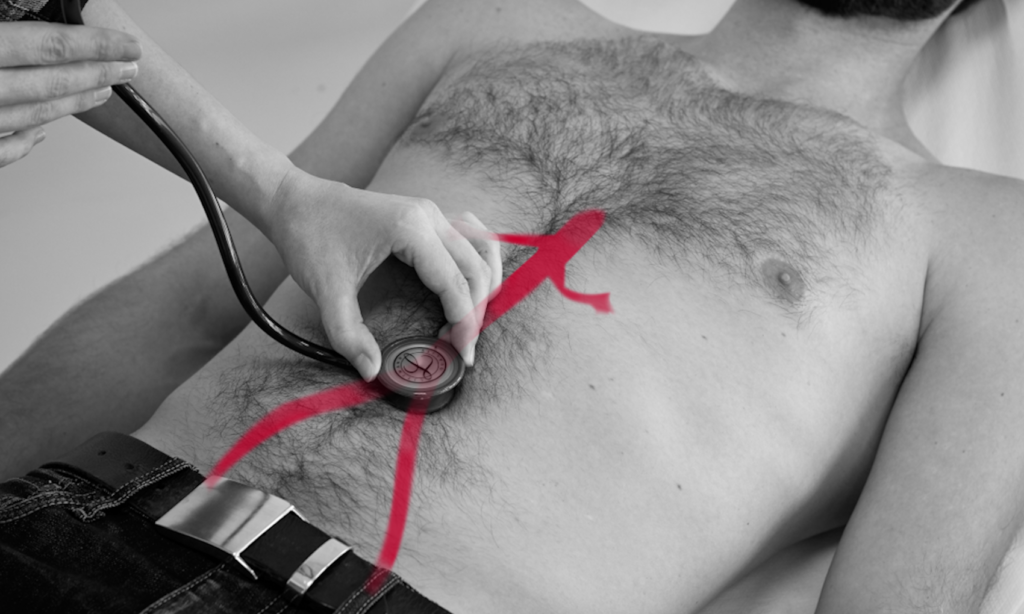
Der Auskultationsbefund gibt Hinweise auf Pathologien des Magendarmtraktes. Bei der Auskultation des Abdomens unterscheiden wir folgende Untersuchungsbefunde:
| Auskultationsgeräusche | Interpretation |
| Lebhaft, glucksend, blubbernd | Physiologische Darmperistaltik (Normalbefund) |
| Gesteigert | z.B. Diarrhoe, Frühstadium eines Darmverschlusses |
| Vermindert | z.B. Peritonitis (bei Appendizitis, Darmperforation, etc.) |
| Aufgehoben | Paralytischer Darmverschluss („Totenstille“) |
| Metallischer oder spritzender Klang | Stenose, mechanischer Darmverschluss |

Drücken Sie das Stethoskop für die Auskultation der Aorta abdominalis tief ein. Die Aorta befindet sich oberhalb des Bauchnabels in der Median- oder Paramedianlinie links.
Die Aa. iliacae auskultieren Sie beidseits im Unterbauch.
Auch die Aa. renales (LWK 1-2) können auskultiert werden.
→ Hören Sie Strömungsgeräusche?
Bei einem Normalbefund hören Sie keine Stenose -oder Strömungsgeräusche. Ggf. hören Sie die Fortleitung der normalen Herzaktion.

Folgende Beispiele unterstützen Sie bei der systematischen Dokumentation Ihrer Befunde:
Normalbefund
“Rege Darmgeräusche in allen Quadranten. Keine Strömungsgeräusche über den abdominellen Gefäßen.”
Pathologische Befunde
– “Aufgehobene Darmgeräusche” → Totenstille, V.a. paralytischen Ileus
– “Verminderte Darmgeräusche” + “Abwehrspannung” (Palpationsbefund) → V. a. Peritonitis z.B. bei Darmperforation
– “Gesteigerte Darmgeräusche in allen vier Quadranten” → V.a. Gastroenteritis
– “Deutliches Strömungsgeräusch über der Aorta” + “Tastbares Pulsieren oberhalb des Bauchnabels.” (Palpationsbefund) → V.a. Bauchaortenaneurysma
Perkussion

Setzen Sie Ihre nicht-dominante Hand mit gespreizten Fingern fest auf die Bauchdecke auf. Perkutieren Sie, indem Sie mit der Fingerkuppe des Mittelfingers der dominanten Hand auf das Endgelenk des aufliegenden Fingers klopfen. Die Bewegung erfolgt locker aus dem Handgelenk.
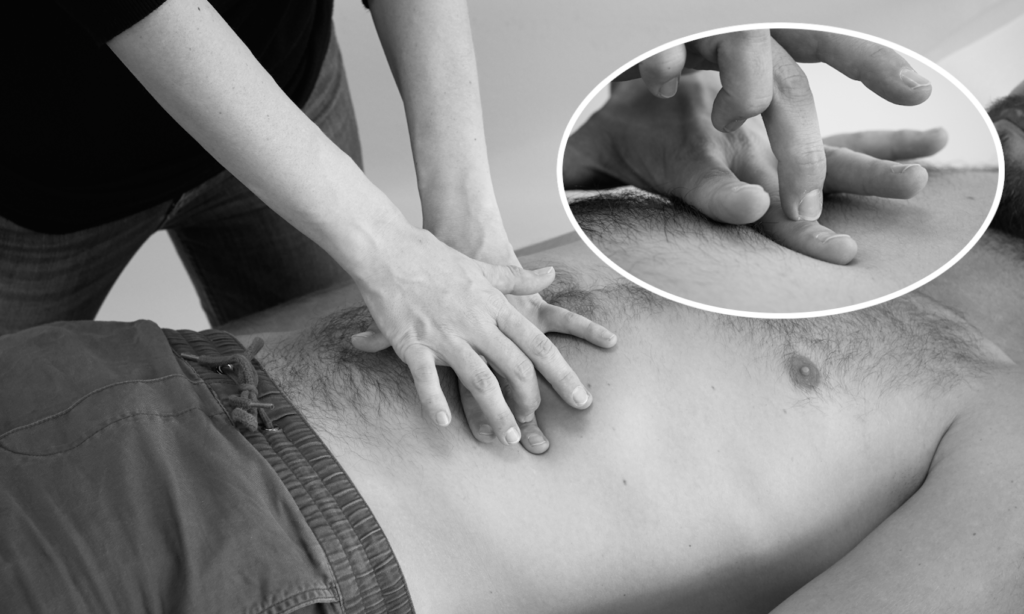
Führen Sie eine vergleichende Perkussion der Quadranten des Abdomens durch. Ebenso können Sie die Perkussion entlang des Kolonrahmens und über dem Dünndarm durchführen.
Treten Sie mit folgenden Fragen an die Perkussion heran:
– Charakter und Verteilung des Klopfschalls
– Schmerzen? → Hinweis auf peritonitische Reizung
– Hinweis auf größere freie Flüssigkeitsmengen, z. B. Flankendämpfung bei Aszites?

Perkussionsgeräusche geben Hinweise auf die Beschaffenheit (Luft, Flüssigkeit, Gewebe) sowie Ausdehnung der unter der perkutierten Fläche liegenden Organe und Gewebe.
So differenzieren Sie Organe in ihrem physiologischen Zustand von einem pathologischen Zustand: z.B. tympanitisch = luftgefüllt vs. gedämpft = Flüssigkeit bei Erguss.
| Perkussionsgeräusch | Interpretation |
| Tympanitisch | Luftgefüllte Organe des Magen-Darm-Traktes (Normalbefund) |
| Gedämpft | Flüssigkeit, Fäzes, parenchymatöse Organe, Tumor |
| Sonor | Normalbefund bei der Lunge |
| Hypersonor | Stark luftgefüllte Organe |

Folgende Beispiele unterstützen Sie bei der systematischen Dokumentation Ihrer Befunde:
Normalbefund
“Abdomen perkutorisch unauffällig. Tympanitischer Klopfschall über der Magenblase sowie entlang des oberen Kolonrahmens.”
Pathologische Befunde
– “Hypersonorer Klopfschall über allen vier Quadranten” → z.B. bei Meteorismus = übermäßige Luft im Verdauungstrakt/starke Blähungen
– “Gedämpfter Klopfschall im linken, unteren Quadranten” + “Druckschmerz im linken, unteren Quadranten” (Palpationsbefund)→ bei Anamnese mit Stuhlverhalt evtl. Hinweis auf Divertikulitis oder allgemeinen Stuhlverhalt (Obstipation) anderer Genese.
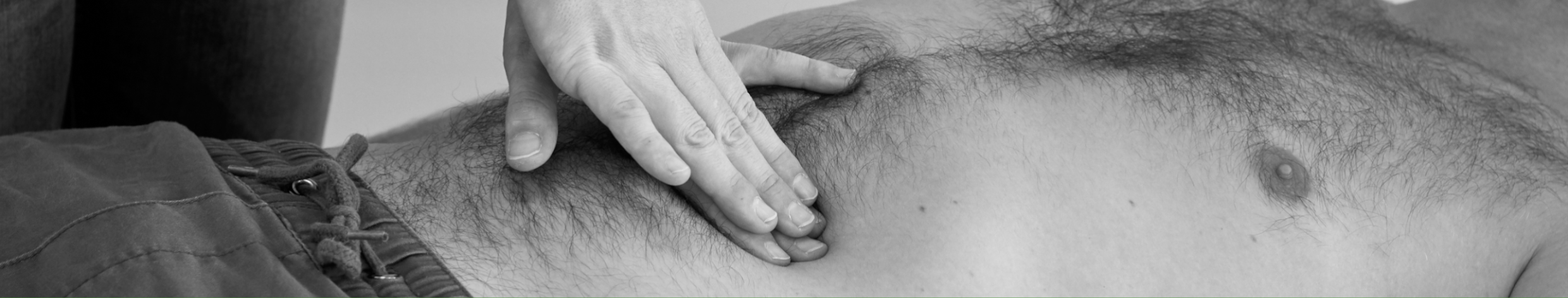
Palpation

Beginnen Sie Ihre Palpation in einer nicht-schmerzhaften Region. Verwenden Sie eine Hand als flach dem Abdomen aufliegende Tasthand. Die darüber liegende Führungshand übt Druck aus. Palpieren Sie vorsichtig zuerst oberflächlich (dies kann auch einhändig durchgeführt werden) und dann tief den Bauchraum. Achten Sie stets auf die Mimik des*der Patient*in, um zu sehen, ob die Person Schmerzen empfindet.
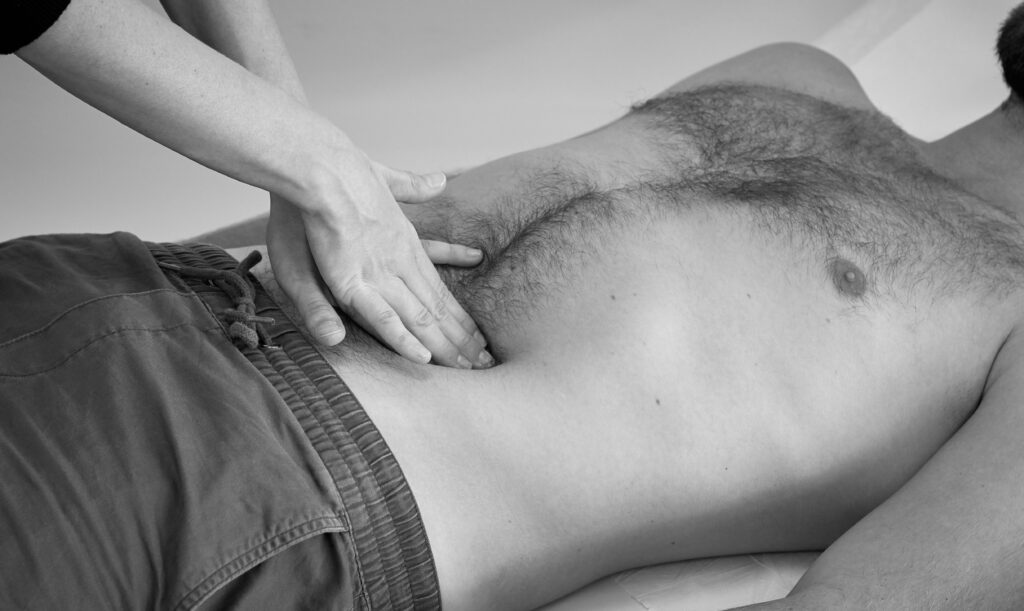

Was können Sie bei der Palpation des Abdomens finden?
– Druckschmerz: lokalisiert oder diffus?
– Abwehrspannung: Anspannung der Bauchdecke bei Berührung
– Organvergrößerungen: Palpierte Organe sind über die Norm hinaus vergrößert
– Resistenzen: z. B. Tumor: Gewebe palpieren sich nicht so weich wie gewohnt oder sind nicht verschieblich
– Pulsationen: z.B. Aneurysma
– Bruchlücken: durch Erhöhen des intrabdominalen Druckes (Husten, Pressen) können Sie eine weitere Vorwölbung des Bruchsackes provozieren
– vergrößerte Leistenlymphknoten

Legen Sie eine Hand auf die Flanke des*der Patient*in und klopfen Sie mit den Fingerkuppen der anderen Hand auf die Flanke der Gegenseite. Bei größeren Aszitesmengen spüren Sie das Anschlagen der Flüssigkeitswelle.


Palpieren Sie die Aorta abodminalis oberhalb des Bauchnabels in der Median- oder Paramedianlinie links. Können Sie eine Pulsation tasten?

Folgende Beispiele unterstützen Sie bei der systematischen Dokumentation Ihrer Befunde:
Normalbefund
“Kein Peritonismus, keine Angabe von Schmerzen während der Palpation.”
Pathologische Befunde
– “Peritonismus” → der Patient hat bereits bei leichter Berührung oder Erschütterung (Niesen, Husten) Schmerzen und sapnnt die Bauchdecke reflektorisch an
– “Periumbilicale Schmerzen” → z.B. bei Gastroenteritis, Appendizitis
– “Schmerzen im rechten Unterbauch” → Verschiedene Pathologien sind möglich, z.B. die Blinddarmentzündung (Appendizitis), in diesem Fall können Sie spezifische Tests durchführen (s. Appendizitis-Zeichen): “McBurney-Punkt schmerzhaft, kontralateraler Loslassschmerz (Blumberg-Zeichen).“
– “Schmerzen im linken Unterbauch” → z.B. bei Divertikulitits
-“Deutliches Strömungsgeräusch über der Aorta” (Auskultationsbefund) + “Tastbares Pulsieren oberhalb des Bauchnabels.” → V.a. Bauchaortenaneurysma
Untersuchung der Leber
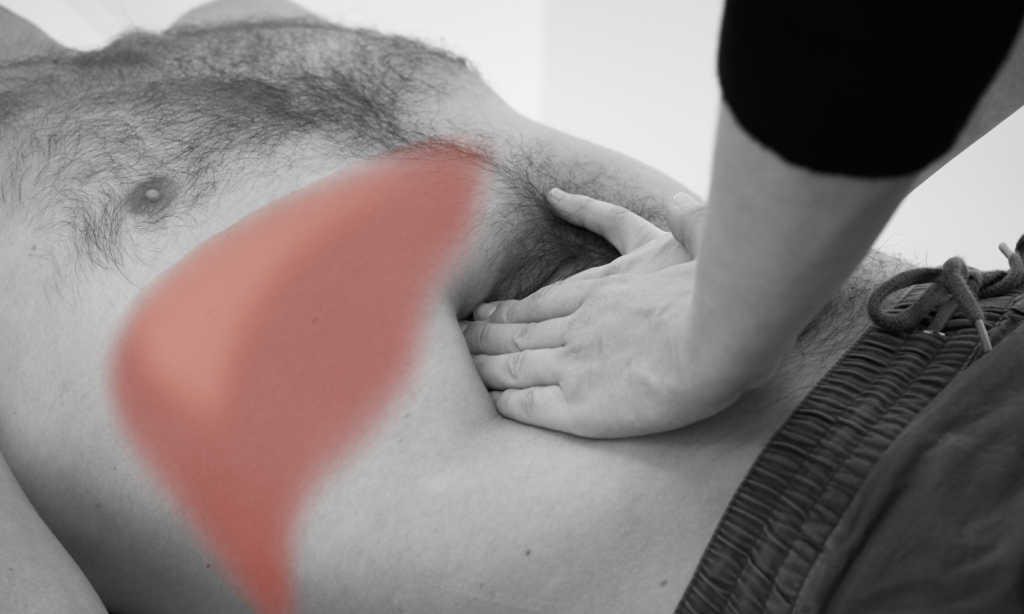
Die Leber befindet sich im rechten Oberbauch. Der Leberrand ragt bei Gesunden gerade unter dem rechten Rippenbogenrand hervor oder ist nicht tastbar.
Palpation der Leber: Beginnen Sie die Leberuntersuchung im rechten Unterbauch, um eine stark vergrößerte Leber nicht zu übersehen. Ist die Leber nicht so stark vergrößert, lassen Sie den*die Patient*in einatmen, dann ausatmen. Während der Exspiration kommen Ihre Hände unter dem rechten Rippenbogen zum Liegen. Bei der folgenden Inspiration gleitet der Leberrand nach kaudal unter Ihren Fingern hindurch.
Achtung: Die Leber ist druckempfindlich!
→ Ein normaler Leberrand ist weich, scharf begrenzt, regelmäßig

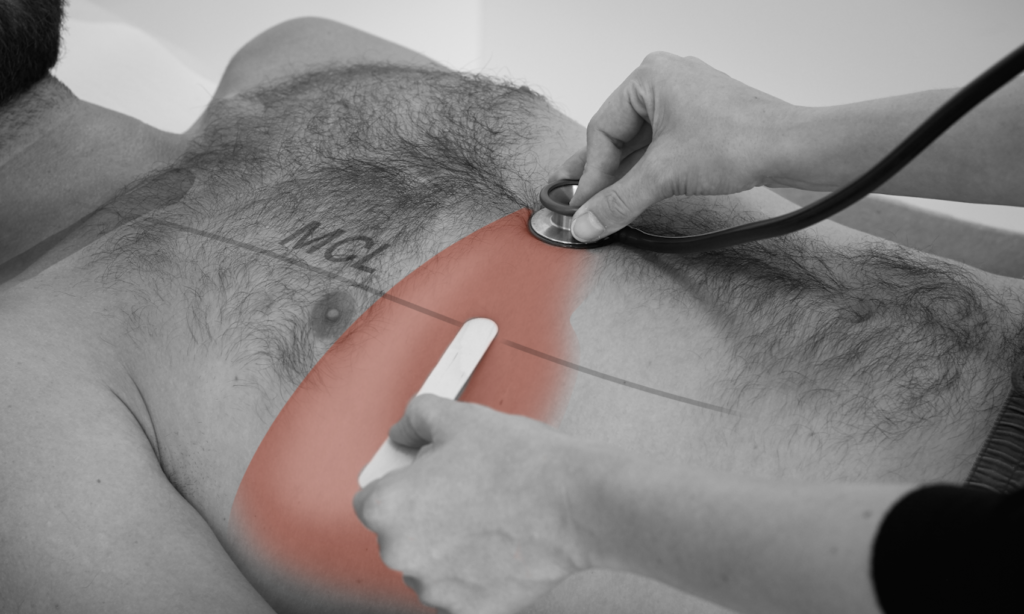
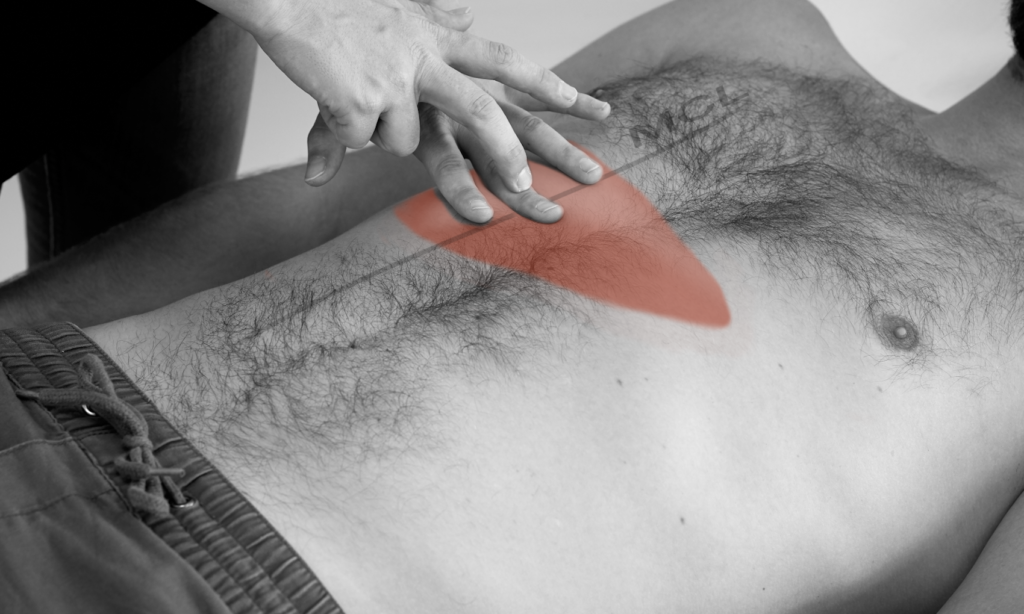
Für die Kratzauskultation brauchen sie ihr Stethoskop, einen Mundspatel oder ihre Fingernägel, sowie ein Maßband.
Vorgehen:
– Setzen Sie das Stethoskop unterhalb des Proc. xiphoideus auf.
– Kratzen Sie horizontal mit einem Holzspatel von der 5. Rippe abwärts entlang der MCL.
– Befindet sich der Holzspatel über der Leber, ist das Kratzen durch das Stethoskop deutlich hörbar. Ober- und unterhalb wird das Kratzen nur schwach übertragen.
– Markieren Sie, wo Sie das Kratzen deutlich vernehmen, und messen Sie den Abstand aus.
– Der normale Leberlängsdurchmesser in der MCL beträgt 6-12 cm.

Perkutieren Sie fortlaufend in der MCL von kranial nach kaudal und achten Sie auf den Übergang von sonorem (= Lunge) zu gedämpftem (= Leber) und schließlich zu tympanitischem Klopfschall (= Darm).
Markieren Sie sich die Strecke des gedämpften Klopfschalles.
Der normale Leberlängsdurchmesser beträgt 6-12cm in der MCL.

Folgende Beispiele unterstützen Sie bei der systematischen Dokumentation Ihrer Befunde:
Normalbefund
“Leber nicht vergrößert palpabel. Längsdurchmesser kratzauskultatorisch 8 cm in der Medioclavicularlinie.”
Pathologische Befunde
– “Leber vergrößert palpabel, Leberrand unförmig. 15 cm in MCL bei Kratzauskultation.” → Befund vereinbar mit einer Leberzirrhose im frühen/mittleren Stadium (Vergrößerung und unförmige Struktur). Alternativ muss aber auch an andere Pathologien, bspw. ein Leberkarzinom gedacht werden.
Untersuchung der Milz

Die Milz liegt im linken Oberbauch und lässt sich bei Gesunden nicht tasten.
Palpation der Milz:
– Fassen Sie mit einer Hand unter die Flanke des*der Patient*in und mobilisieren Sie die Milz nach ventral.
– Mit der anderen Hand palpieren Sie die Milz von vorn. Wie bei der Leberpalpation nähert sich die Milz der untersuchenden Hand bei der Inspiration.
– Ablauf: Inspiration, dann Exspiration mit Positionierung der Hände unter dem Rippenbogen, erneut Inspiration und dabei Palpation
Wichtig: Beginnen Sie die Untersuchung der Milz im linken Unterbauch, um eine erhebliche Organvergrößerung nicht zu übersehen.
Vorsichtig palpieren! Gefahr der Milzruptur bei Splenomegalie!


Folgende Beispiele unterstützen Sie bei der systematischen Dokumentation Ihrer Befunde:
Normalbefund
“Milz nicht palpabel.”
Pathologische Befunde
– “Milz palpabel” → Da sich nur eine pathologisch vergrößerte Milz palpieren lässt, sollte eine Vergrößerung stets weiter abgeklärt werden: laborchemisch im Hinblick auf Infektionen und hämatologische Erkrankungen sowie Bildgebung (zuerst Ultraschall). Mittels Sonografie lässt sich die genaue Größe der Milz bestimmen.
Untersuchung der Nieren
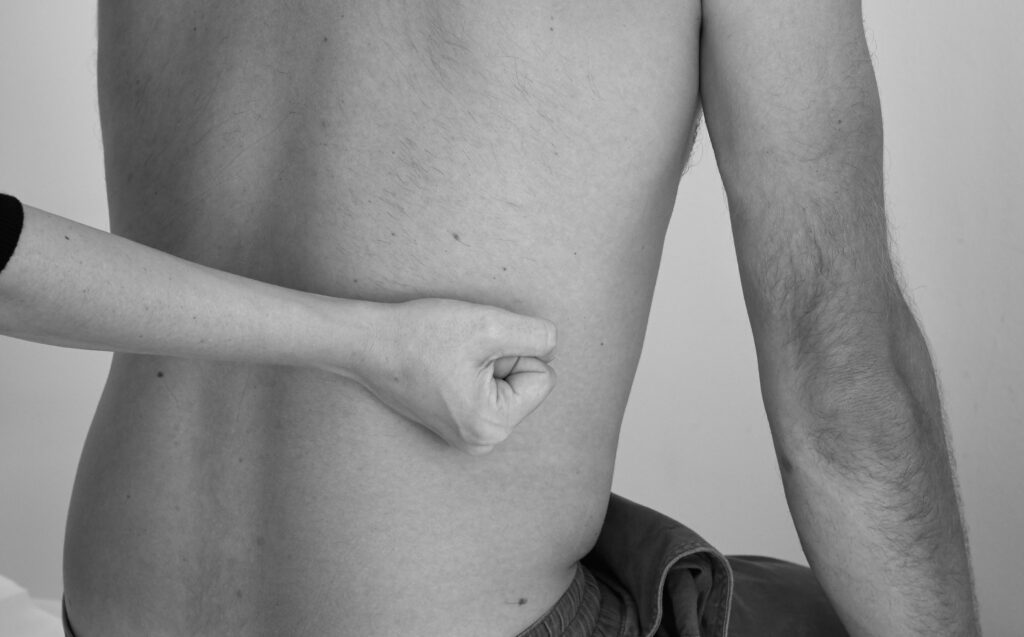
Die Nieren (BWK 12 – LWK 3) lassen sich in der Regel nicht palpieren. Schmerzhaftigkeit wird nach der Anamnese (z.B. bei Verdacht auf einen Harnwegsinfekt) am besten durch Beklopfen (Perkussion) untersucht.
Perkussion der Nieren: Untersuchen Sie (falls möglich) im Sitzen die Nierenlager auf Klopfschmerzen. Zur Untersuchung im Sitzen perkutieren Sie mit Ihrer Faust über dem Nierenlager (Höhe Th12 – L3). Wenn der*die Patient*in bereits vor der Untersuchung akute Schmerzen angibt, legen Sie evtl. die andere Hand auf und perkutieren anschließend vorsichtig.
Im Liegen können Sie die Nierenlager auf einen Erschütterungsschmerz hin untersuchen.

Folgende Beispiele unterstützen Sie bei der systematischen Dokumentation Ihrer Befunde:
Normalbefund
“Nieren nicht palpabel. Kein Nierenklopfschmerz / Flankenklopfschmerz / Erschütterungsschmerz auf Höhe der Nierenlager.”
Pathologische Befunde
– “Nieren nicht palpabel. Klopfschmerzen über dem rechten Nierenlager.” → Bei vorherigem Harnwegsinfekt wäre dieser Befund vereinbar mit einer Nierenbeckenentzündung (Pyelonephritis).
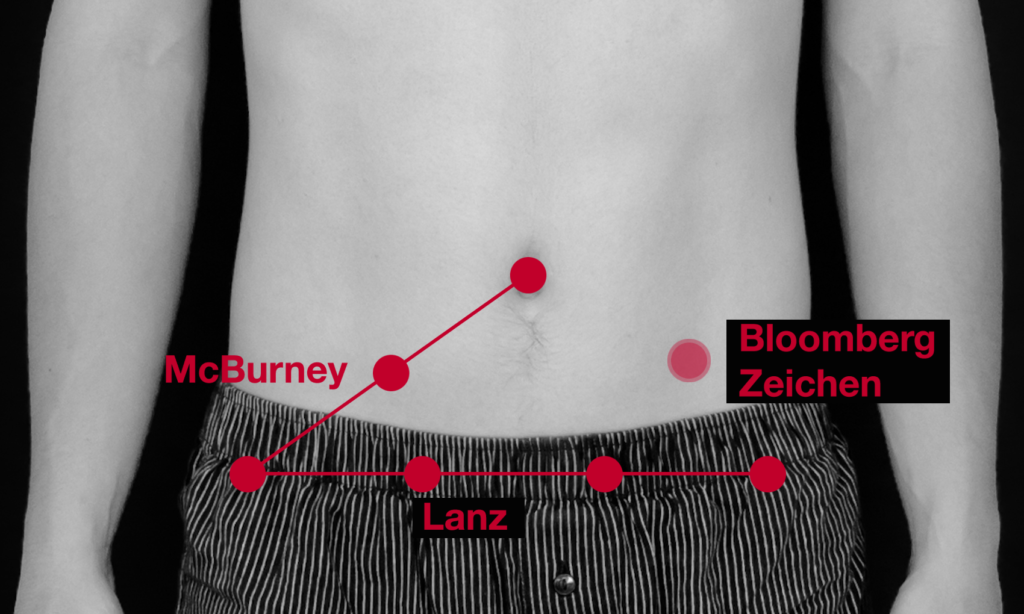
Appendizitis-Zeichen

Eine mögliche Ursache für paraumbilicale Schmerzen, die in den rechten Unterbauch wandern bzw. dort bestehen, ist eine Entzündung des Wurmfortsatzes (Appendizitis).
Eine Abwehrspannung des Abdomens kann ein Hinweis auf eine bereits perforierte Appendizitis mit Bauchfellentzündung (Peritonitis) sein.
Besteht ein Schmerz über dem McBurney– oder Lanz-Punkt? Besteht ein kontralateraler Loslassschmerz (= Blumberg-Zeichen)? Diese Befunde können den Verdacht erhärten.
| McBurney-Punkt | Mitte der Linie zwischen rechter Spina iliaca anterior superior und Bauchnabel. |
| Lanz-Punkt | Übergang vom äußeren rechten zum mittleren Drittel der Linie zwischen beiden Spinae iliacae anteriores superiores. |
| Blumberg-Zeichen | Schmerzen im Appendixbereich bei Druck und plötzlichem Loslassen der kontralateralen Bauchdecke. |